药贩子被抓时,囤了近30吨的医保药
作者:金水
更新时间:2024-08-27
点击数:
记者调查发现,医保骗保花样翻新,各类欺诈骗保行为呈现出“利益主体多、涉及范围广、骗保手段隐秘、组织化特征明显”等特点,医保基金监管仍然存在发现难、认定难等问题,一起来看记者的调查。
“硕鼠”结队,“粮仓”遭殃。近日,记者调查发现,医保骗保呈现出新特点。一条由“职业开药人”、药贩子、药店、诊所勾连起来的“回流药”黑色产业链正侵蚀着国家医保基金。
犯罪主体多元化:
参保人员占比超五成



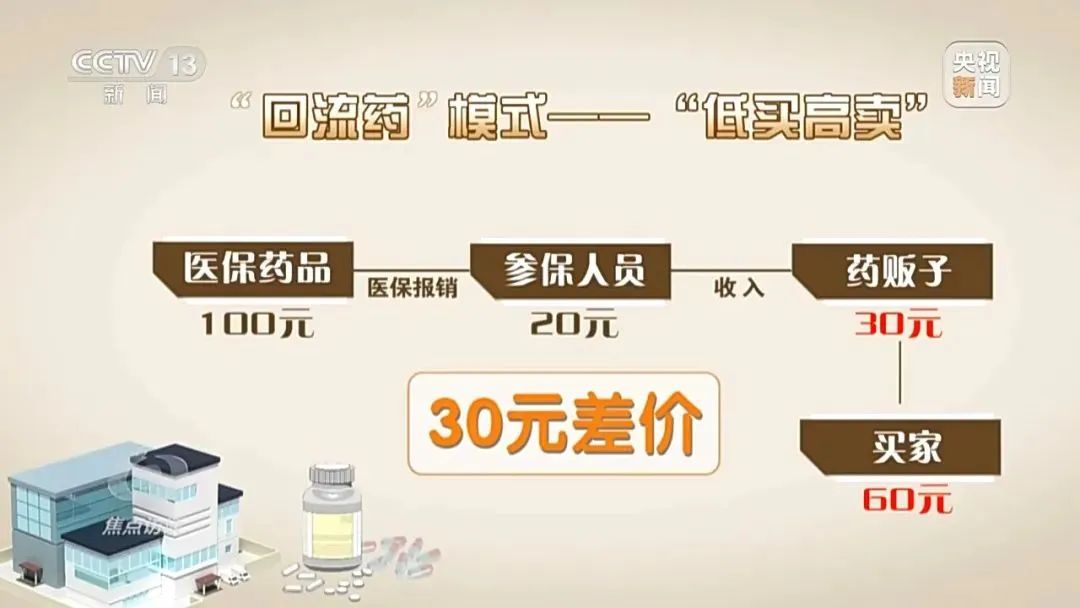
调查中记者发现,肿瘤靶向药、慢性病处方药是药贩子重点收购的种类。不法人员通过过量配药、短时多次配药等方式赚取差价,非法牟利。





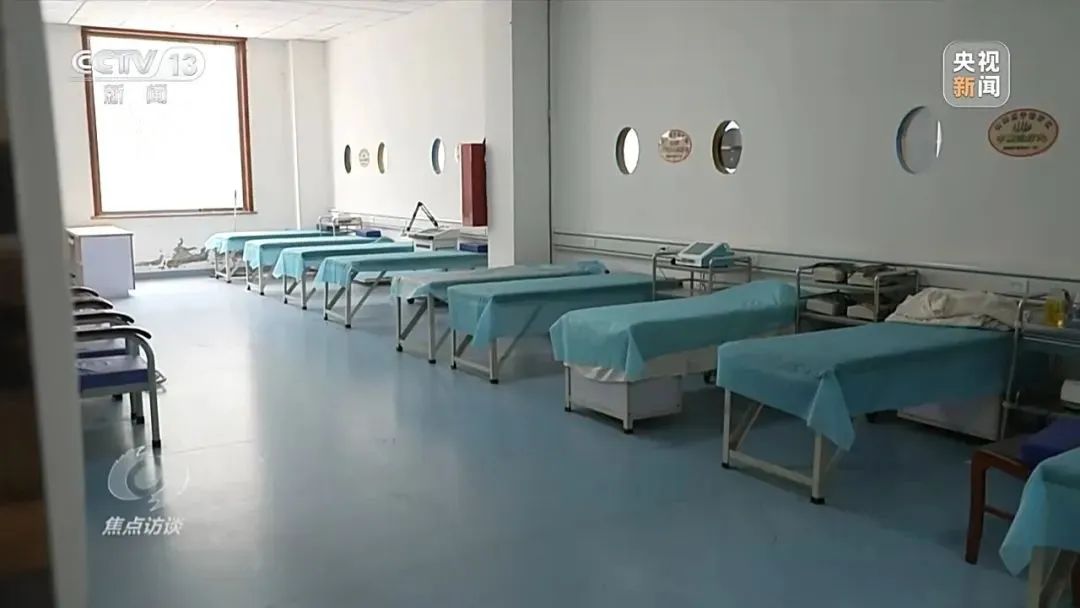
除了医保用药欺诈骗保,记者调查发现,还有部分定点医疗机构通过挂床住院、过度诊疗、开具虚假检查报告等形式,套取国家医保基金,成为严重侵害广大参保人员切身利益的“毒瘤”。
骗保手段隐秘化:
“头疼医脚”“小病大治”

原来,这家医院以“看病不花钱、吃住不掏钱”为诱饵,引诱老年人和建档立卡贫困户住院,而住院者多为不符合住院指征的参保群众。




据不完全统计,2021年至2023年,全国法院一审审结医保骗保犯罪案件共计1213件。其中,2021年审结306件;2022年审结407件;2023年审结500件,案件数量逐年增长且增幅较大。其中,部分职业骗保人组织化、分工化程度越来越高;团伙化、专业化特征明显。
骗保行为组织化:
分工明确,组织严密
在重庆警方2023年10月通报的一起重特大诈骗医保基金案中,犯罪嫌疑人王某、罗某等人通过包干治疗的方式发展“会员”,获取个人医保卡信息后,通过伪造患者住院治疗费用单据等手段,涉嫌骗取国家医保基金3.3亿元,警方抓获涉案人员143人,查处房产80余处,查封车辆7台,查扣涉案资金8300余万元。



2023年,全国医保系统共检查定点医药机构80.2万家,处理违法违规机构45.1万家,追回医保基金186.5亿元。今年以来,相关部门针对欺诈骗保行为更是重拳不断,呈现出强化基金监管的高压态势。
国务院办公厅近日印发的《深化医药卫生体制改革2024年重点工作任务》明确提出,探索建立医保、医疗、医药统一高效的政策协同、信息联通、监管联动机制。深化医疗服务价格、医保支付方式、公立医院薪酬制度改革。守好人民群众的“看病钱”“救命钱”,需要建立健全信息化追溯体系;让监管“长牙齿”,让大数据“长眼睛”。只有让国家医保基金的每一分钱都用在刀刃上,才能真正做到“取之于民,用之于民”。




